A cura di Rosa Gravagnuolo

Il 2020 può essere descritto come l’anno che più di tutti ha segnato le nostre vite. Con la pandemia e le diverse quarantene che si sono succedute nel corso dei mesi, le nostre abitudini sono dovute cambiare e, insieme a loro, anche la relazione con il benessere e la salute mentale. Le attività della vita quotidiana si sono ridotte allo spazio di casa o del luogo di lavoro e la vita sociale è stata necessariamente dovuta mettere in secondo piano per poter rispettare le nuove norme imposte dal Governo per arginare la diffusione del virus.
Il COVID-19 ha messo a dura prova tutti noi e, così, alla pandemia da coronavirus si è sovrapposta una nuova pandemia di disagio psicologico. Le persone tendono a sentirsi ansiose e in pericolo quando l’ambiente attorno a loro cambia. Gli studi hanno, infatti, riportato che il distanziamento sociale, l’isolamento, la quarantena, il passaggio di informazioni distorte (in particolare dai media) e le difficoltà sociali ed economiche sono stati tra i maggiori fattori che hanno contribuito all’aumento di sintomi psicopatologici (Ahorsu et al. 2020). Depressione e ansia, sentimenti di disperazione e mancanza di speranza per il futuro, paura e frustrazione possono essere descritti come i sintomi più comuni che si sono presentati durante la pandemia, ma nei casi più estremi, anche pensieri autolesivi o tentativi di suicidio (Bhuiyan et al., 2020).
Gli esiti del Covid-19 possono avere un impatto sul lungo termine e non devono essere considerati come un effetto negativo temporaneo o reversibile. Come evidenziato dalle ricerche del 2009 focalizzate sulla Sindrome Respiratoria acuta grave (SARS) e sulla Sindrome respiratoria merio-orientale (Merc-CoV), questo tipo di infezioni possono influenzare la salute delle persone anche a distanza di molti anni dal contagio (Lam et al., 2009; Mak, Chu, Pan, Yiu & Chan, 2009).
Per queste ragioni, Boden et al. (2021) hanno illustrato alcuni dei fattori di rischio da considerare quando si parla delle conseguenze della pandemia sulla salute mentale degli individui.
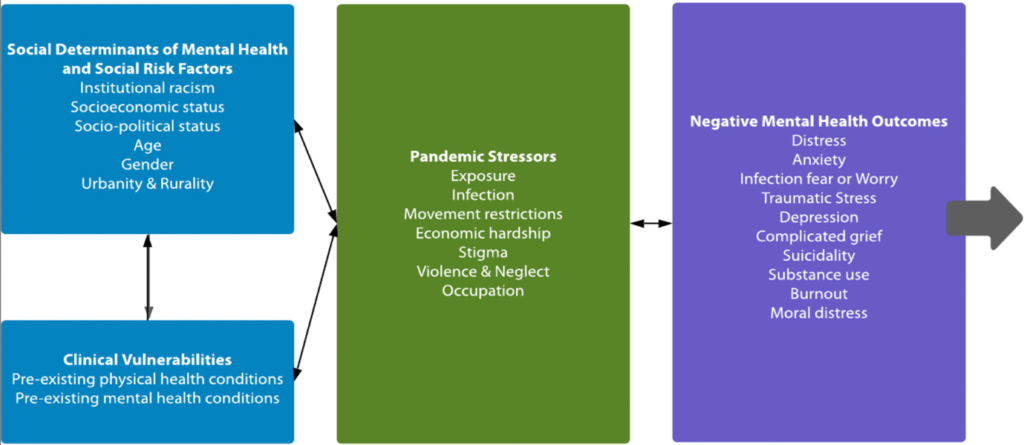
I fattori sociali incisivi della salute mentale e i fattori di rischio sociale, le caratteristiche socio-demografiche e la vulnerabilità clinica, oltre che i fattori di stress pandemico possono aumentare il rischio di esiti negativi per la salute mentale. Come rappresentato dalla freccia grigia, gli esiti della salute mentale possono persistere indefinitamente.
Secondo l’autore, la pandemia in realtà presenta un’opportunità senza precedenti per implementare modelli di intervento che possono aiutare le persone fornendo loro cure specifiche per i loro bisogni. La valutazione continua dell’implementazione degli interventi e dell’efficacia di questi ultimi sarà fondamentale per perfezionare i nostri sforzi per aumentare la portata delle risorse di intervento e per migliorare la nostra comprensione di come rispondere alle future pandemie. Ora è il momento di mobilitare le comunità e le popolazioni per mitigare una prossima pandemia di salute mentale negativa.
BIBLIOGRAFIA
Ahorsu, D. K., Lin, C. Y., Imani, V., Saffari, M., Griffiths, M. D., & Pakpour, A. H. (2020). The fear of COVID-19 scale: Development and initial validation. International Journal of Mental Health and Addiction
Bhuiyan, A. K. M. I., Sakib, N., Pakpour, A., Griffiths, M. D., & Mamun, M. A. (2020). COVID-19 related suicides in Bangladesh due to lockdown and economic factors: Case study evidence. International Journal of Mental Health and Addiction.
Boden, M., Zimmerman, L., Azevedo, K. J., Ruzek, J. I., Gala, S., Magid, H. S. A., … & McLean, C. P. (2021). Addressing the mental health impact of COVID-19 through population health. Clinical psychology review, 102006.
Lam, M. H.-B., Wing, Y.-K., Yu, M. W.-M., Leung, C.-M., Ma, R. C., Kong, A. P., … Lam, S.- P. (2009). Mental morbidities and chronic fatigue in severe acute respiratory syndrome survivors: Long-term follow-up. Archives of Internal Medicine, 169(22), 2142–2147.
Mak, I. W. C., Chu, C. M., Pan, P. C., Yiu, M. G. C., & Chan, V. L. (2009). Long-term psychiatric morbidities among SARS survivors. General Hospital Psychiatry, 31, 318–326.

